Diagnose
13. November 2017
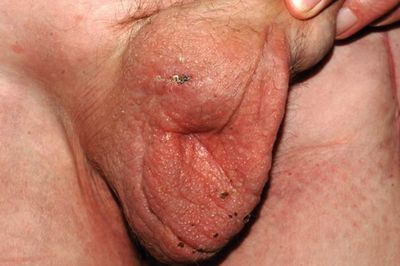
Postoperativ eingeblutete skrotale Papillomatosis cutis lymphostatica
Diskussion
Einteilung
Man unterscheidet angeborene (primäre) und erworbene
(sekundäre) Lymphödeme [ 1 ] . Ätiologisch liegt bei dem primären
Lymphödem eine genetische Malformation vor, die sich bereits
bei Geburt oder im frühen Jugendalter manifestieren kann
und durch strukturelle Lymphgefäßanamolien bedingt ist.
Die Internationale Gesellschaft zur Studie vaskulärer
Anomalien (International Society for the Study of Vascular
Anomalies; ISSVA) stellte 1996 eine Klassifi kation für Kapillaren,
Venen und Lymphgefäße auf, in der sie zwischen
einerseits vaskulären Fehlbildungen und andererseits proliferativen
vaskulären Läsionen, die dann als Tumor bezeichnet
werden, unterschied. 2014 erschien eine Aktualisierung der
ISSVA-Klassifi kation, die bei den proliferativen vaskulären
Läsionen in gutartige, lokal aggressiv oder grenzwertige sowie
bösartige Tumoren unterscheidet. Die vaskulären Fehlformationen
werden in einfache und auch in solche mit anderen
nicht-vaskulären Fehlbildungen kombinierte Formen
unterteilt. Zudem werden zusätzliche Untergruppen bei Beteiligung
größerer benannter Gefäße gebildet [ 2, 3 ] .
Bezogen auf Lymphgefäßanomalien sind unter den einfachen
Formen (ohne weitere systemische Erkrankungen)
zystische Malformationen (makrozystisch, mikrozystisch,
kombinierte Formen), generalisierte lymphatische Anomali en,
primäre Lymphödeme und weitere Erkrankungen aufgeführt.
Auch Multiorgananomalien weisen zum Teil vaskuläre Malformationen
auf, wie beispielsweise das Noonan-Syndrom,
eine Erkrankung mit kardiovaskulären, Muskel- und Skelett-
Erkrankungen, urogenitalen, gastrointestinalen sowie dermatologischen
Befunden [ 4 ] .
Bei diesen Patienten fi nden sich bis in 20 % der Fälle
lymphatische Fehlbildungen mit der häufi gen Folge von
Lymphödemen [ 4 ] . Aber auch zirkumskripte Lymphangiome
werden beschrieben [ 5 ] . Das Nonne-Milroy-Meige-Syndrom
ist ebenfalls gekennzeichnet als hereditäre Erkrankung mit
ausgeprägten Lymphödemen und Missbildungen wie Adipositas,
Hypogonadismus, Minderwuchs, geistige Retardierung,
Fehlbildungen der Wirbelsäule, des Herz-Kreislauf-Systems
und weitere Missbildungen [ 6 ] . Sekundäre kutane Lymphangiektasien
treten typischerweise im Rahmen von Infektionen,
Traumata, Keloiden, Morbus Crohn, Schwangerschaft, Sklerodermie,
Neoplasie, Bestrahlung oder bei den eben schon
zitierten Operationen auf [ 1, 7, 8 ] . Lymphangiektasien können
sich im Genitoanalbereich neben Vesikeln auch als Papeln,
Papulovesikeln oder Knoten manifestieren [ 7, 9 ] .
Diagnostik
Vor Einführung der Schnittbildtechniken führte man Lymphographien
zur Darstellung von Lymphknoten mit ölhaltigen
Kontrastmitteln durch. Nebenbefundlich konnte man damit
auch Lymphgefäße sehr gut darstellen. Durch die heute durchgeführten
Magnetresonanztomographien ist dieses Verfahren
vollständig abgelöst worden. Hiermit können Lymphknoten
und auch pathologische Erweiterungen der Lymphgefäße gut
dargestellt werden, nicht dagegen normallumige Lymphgefäße.
In vergleichenden Untersuchungen an 21 oberen Extremitäten
mit sekundären Lymphödemen waren die MR-Lymphangiographie
und die Indocyaningrün-Lymphangiographie
sowohl der Computertomographie als auch der Lymphszintigraphie
überlegen [ 10, 11 ] .
Ätiopathogenese
Hauptursache dieser sekundären Lymphödeme ist dabei eine
iatrogen bedingte Obstruktion oder Destruktion der Lymphgefäße
[ 12 ] . Bei der radikalen inguinalen Lymphadenektomie
werden alle Lymphknoten, die tiefer unter der Fascia lata gelegenen
und auch die oberfl ächlichen, reseziert [ 13 ] . Sowohl
durch Abbindung oder Elektrokaustik der entsprechenden
Lymphgefäße bei Lymphadenektomie an den Extremitätenwurzeln
als auch im Gefolge einer Strahlentherapie kann
ein Lymphstau in den betroffenen Lymphgefäßen auftreten.
In Lymphgefäßen werden durch Kontraktionen der Lymphangione
(Lymphgefäßabschnitt zwischen zwei Klappen) Drücke
von 30 bis 40 mmHg gemessen [ 14 ] . Infolgedessen entwickelt
sich eine Lymphgefäßdilatation mit Insuffi zienz der Lymphklappen,
die zur Ausbildung von Lymphektasien führt, da der
Gegendruck an der Haut fehlt [ 14 ] . Oft tritt eine Lymphorrhoe
auf sowie Blutungen bei Auftreten von minimalen Traumen
[ 12 ] oder wie in unserem Fall beschrieben postoperativ.
Therapie
Therapeutisch kommen zur Behandlung des Lymphödems
sowohl konservative Maßnahmen als auch, bei massiver Ausbreitung,
operative Therapieansätze in Frage [ 1, 8, 12 ] .
Im vorliegenden Fall konnte erfreulicherweise bei einer
milden Ausprägung durch konservative, mechanische Maßnahmen
(Hochlagerung, manuelle Lymphdrainage) eine deutliche
Befundregredienz innerhalb von drei Wochen erreicht werden (Abbildung 3 ).
Medikamentöse Therapieansätze zur Behandlung primärer
lymphatischer Malformationen sind beispielsweise für Propranolol und Sirolimus beschrieben worden [ 15 ] , Daten zur Behandlung sekundärer Lymphödeme liegen nicht vor.
Ziel etwaiger chirurgischer Maßnahmen bei massiven
penoskrotalen Lymphödemen ist eine Verbesserung des
Lymphabfl usses durch Lymphangiektomie oder Lymphangioplastie
mittels unterschiedlicher Lappenplastiken und
mikrochirurgischer Rekonstruktionen des Lymphsystems
[ 8, 12 ] . Muehlberger et al. schildern ihre Ergebnisse an zwölf
Patienten nach Entfernung der Haut, der oberfl ächlichen
lymphatischen Abfl usswege und Verwendung der posterioren
Skrotalhaut in Kombination mit einer Spalthauttransplantation
[ 12 ] . Tammer et al. berichten ebenfalls über die
Resektion des erkrankten Gewebes als erste Therapieoption,
bei der durch einen ventral gestielten Skrotalhautlappen eine
kosmetisch erfolgsversprechende Skrotum-Rekonstruktion
erzielt werden kann [ 8 ] . Die Entfernung ektatischer Gefäße
führt zu einem verbesserten Lymphabfl uss bei Vorhandensein
funktionierender Umgehungskreisläufe, hinzu kommt unterstützend
auch eine zusätzliche Lymphangiogenese im transplantierten Gewebe.
CO 2 - und Er:YAG-Laser-Ablation stellen ebenfalls mögliche
Behandlungsmethoden dar [ 9 ] , während eine Wirksamkeit
systemischer medikamentöser Behandlungen bei skrotalen respektive
urogenitalen oder genitoanalen Lymphödemen bislang
nicht belegt werden konnte [ 15 ] .
Danksagung
Herzlichen Dank an Dr. med. Klaus Peter Martin, Chefarzt
an der Földiklinik GmbH und Co. KG, für die freundliche Unterstützung.
Interessenkonflikt
Keiner.

Die Diagnosequzze werden uns freundlicherweise zur Verfügung gestellt vom
"Journal der Deutschen Dermatologischen Gesellschaft" © Deutsche Dermatologische Gesellschaft
![Logo: Junge Dermatologen im Berufsverband der deutschen Dermatologen - zur Startseite [ALT+1]](/typo3conf/ext/judermconfig/Resources/Public/Images/Branding/JuDermLogo.png?v=2)