Diagnose
31. Oktober 2017
Eosinophile pustulöse Follikulitis Typ Ofuji
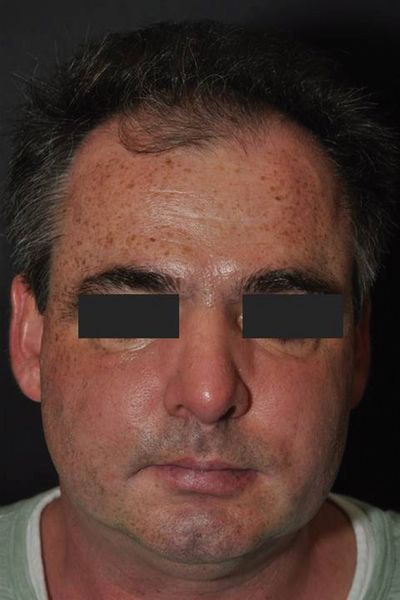
Weiterer Verlauf
Unter dem initialen klinischen Verdacht einer kontaktallergischen
Dermatitis erfolgte eine wechselnde Lokaltherapie mit
Kortikosteroiden der Klasse II und III (Methylprednisolonaceponat-,
Prednicarbat-, Betamethasonvalerat-Creme). Bei
Befundpersistenz und differenzialdiagnostisch erwogener
papulopustulöser Rosazea wurde die topische Therapie auf
Metronidazol-Creme umgestellt. Zusätzlich wurde eine systemische
Therapie mit Doxycyclin 40 mg pro Tag eingeleitet.
Im Verlauf erfolgte dann bei fehlendem Therapieansprechen
der Wechsel auf eine Systemtherapie mit Isotretinoin 30 mg
pro Tag, später Dosisreduktion auf Grund von Hauttrockenheit
und Nasenbluten auf Isotretinoin 20 mg pro Tag. Auch
hierunter zeigte sich lediglich eine leichte Verbesserung des
Lokalbefundes.
Nach histologischer Diagnosesicherung der eosinophilen
pustulösen Follikulitis Typ Ofuji erfolgte die Einleitung einer
Therapie mit Dapson 50 mg einmal täglich. Diese wurde von
dem Patienten gut toleriert, konnte aber bei gleichzeitigem
Nikotingenuss und steigenden Methämoglobinwerten nicht
auf die angestrebte Zieldosis von 100 mg Dapson pro Tag
gesteigert werden. Während der Kombinationsbehandlung
berichtete er erstmals von einer deutlichen Besserung des Lokalbefundes
mit Rückgang der Schwellung, wenngleich immer
noch Eruptionsschübe mit Pustelbildung in teils wöchentlicher
Frequenz auftraten. Zur vollständigen Erscheinungsfreiheit
innerhalb weniger Tage führte die zusätzliche Gabe von Indometacin
50 mg einmal täglich, welche im Rahmen eines Rehabilitationsaufenthaltes
eingeleitet wurde. Die Lokaltherapie
umfasste anfänglich eine Behandlung mit topischen Kortikosteroiden
der Klasse II–III, die im Verlauf auf Calcineurininhibitoren
und eine Basistherapie umgestellt wurde.
Diskussion
Die eosinophile pustulöse Follikulitis (EPF) Typ Ofuji ist eine
seltene Dermatose, deren Erstbeschreibung auf das Jahr 1965
zurückgeht und seine heutige Bezeichnung wenige Jahre später
durch Ofuji et al. fand [ 1, 2 ] . Nicht zu verwechseln ist die
EPF mit dem ebenfalls von und nach Shigeo Ofuji benannten
Papuloerythroderma Ofuji (PEO), eine durch Juckreiz
und erythrodermische Papeln mit Aussparung der Hautfalten
(deck chair sign) charakterisierte eigenständige klinische
Entität [ 3, 4 ] . Die Pathogenese der EPF ist nicht vollständig
geklärt. Es wird vermutet, dass eine Störung des immunologischen
Milieus der Sebozyten mit erhöhtem Nachweis von
Prostaglandin D2 ursächlich ist, wodurch die Produktion von
Eosinophilen-spezifi schem Eotaxin-3 (CCL-3) mit konsekutiver
Gewebseosinophilie vermittelt wird und welche auch die
Wirksamkeit von NSAID erklärt [ 5, 6 ] . Heutzutage werden
der EPF mindestens drei klinische Varianten, die klassische
EPF, Immundefi zienz-assoziierte EPF und kindliche EPF, zugeschrieben,
deren gemeinsames histologisches Korrelat jeweils
ein nichtinfektiöses, eosinophilenreiches Infi ltrat entlang
der Haarfollikel und Talgdrüsen ist und charakteristische eosinophilenreiche
Mikroabszesse zeigt [ 2, 7, 8 ] . Klinisch wegweisend
sind follikulär gebundene (Papulo-)Pusteln im Gesicht
sowie anuläre pustulöse Plaques am Rücken, manchmal mit
Beteiligung der Extremitätenstreckseiten sowie der Hand- und
Fußsohlen [ 7 ] . Nach Ausschluss einer infektiösen Genese der
Pustulose sowie einer HIV- Infektion und anderen Ursachen
einer Immundefi zienz konnte das Bild unseres Patienten als
klassische EPF eingeordnet werden. Ein medikamentöser Auslöser
der EPF, insbesondere die Einnahme von Allopurinol [ 9 ]
oder Carbamazepin [ 10 ] , konnte anamnestisch nicht eruiert
werden. Nomura et al. stellen einen diagnostischen und therapeutischen
Algorithmus bei therapieresistenter, juckender und erythematöser Papulopustulose vor [ 11 ].Neben Pustelausstrichen,
Pilz-, HIV-Diagnostik und Differenzialblutbild stellt die
Biopsie und Dermatohistologie den diagnostischen Schlüssel
dar. Ist eine Biopsie nicht möglich, kann die Gabe von Indometacin
25–75 mg pro Tag oder dessen Derivate mit nachfolgender
rasch eintretender Remission zur pharmakoanalytischen
Diagnosesicherung beitragen. Die Ansprechraten werden mit
bis zu 88 % bei der klassischen EPF in der untersuchten Kohorte
angegeben [ 11 ] . Bestehen Kontraindikationen gegen eine
systemische Applikation, kann ein topischer Therapieversuch
mit Indometacin-Creme erfolgen. Weitere Lokaltherapien
umfassen die Anwendung von Calcineurininhibitoren unter
der Beachtung der Anwendungsbeschränkungen und Langzeitrisiken.
Zweitlinientherapie allein oder in Kombination
sind Dapson, Ciclosporin, Tetracycline oder die UV-Therapie
(UVB-Spektrum) [ 10 ] .
In unserem dargestellten Fall erbrachte die Gabe von
Indometacin per os eine rasch eintretende und komplette
Remission auch im Sinne einer pharmakoanalytischen Diagnosebestätigung.
In Folge konnte die Medikation mit Isotretinoin
gestoppt werden. Unter der Kombinationstherapie aus
Indometacin und Dapson besteht nun seit vier Monaten eine
anhaltende Remission (Abbildung 3).
Interessenkonflikt
Keiner.
Literatur
1 Ise S , Ofuji S . Subcorneal pustular dermatosis . A follicular variant?
Arch Dermatol 1965 ; 92 : 169 – 71 .
2 Ofuji S , Ogino A , Horio T et al. Eosinophilic pustular folliculitis .
Acta Derm Venereol 1970 ; 50 : 195 – 203 .
3 Lentz K , Géraud C . Generalized pruritic eruption in a 78-yearold
man . J Dtsch Dermatol Ges 2014 ; 12 : 166 – 8 .
4 Teraki Y , Nishikawa T . Skin diseases described in Japan 2004 .
J Dtsch Dermatol Ges 2005 ; 3 : 9 – 25 .
5 Nakahigashi K , Doi H , Otsuka A et al. PGD2 induces eotaxin-3
via PPAR γ from sebocytes: a possible pathogenesis of eosinophilic
pustular folliculitis . J Allergy Clin Immunol 2012 ; 129 :
536 – 43 .
6 Satoh T , Shimura C , Miyagishi C et al. Indomethacin-induced
reduction in CRTH2 in eosinophilic pustular folliculitis (Ofuji’s
disease): a proposed mechanism of action . Acta Derm
Venereol 2010 ; 90 : 18 – 22 .
7 Nervi SJ , Schwartz RA , Dmochowski M . Eosinophilic pustular
folliculitis: a 40 year retrospect . J Am Acad Dermatol 2006 ; 55 :
285 – 9 .
8 Nomura T , Katoh M , Yamamoto Y et al. Eosinophilic pustular
folliculitis: the transition in sex differences and interracial
characteristics between 1965 and 2013 . J Dermatol 2015 ; 42 :
343 – 52 .
9 Fujii M , Takahashi I , Kishiyama K et al. Case of generalized
eosinophilic pustular folliculitis induced by allopurinol .
J Dermatol 2016 ; 43 : 458 – 9 .
10 Mizoguchi S , Setoyama M , Higashi Y et al. Eosinophilic pustular
folliculitis induced by carbamazepine . J Am Acad Dermatol
1998 ; 38 : 641 – 3 .
11 Nomura T , Katoh M , Yamamoto Y et al. Eosinophilic pustular
folliculitis: A proposal of diagnostic and therapeutic algorithms
. J Dermatol 2016 ; 43 : 1301 – 6 .

Die Diagnosequzze werden uns freundlicherweise zur Verfügung gestellt vom
"Journal der Deutschen Dermatologischen Gesellschaft" © Deutsche Dermatologische Gesellschaft
![Logo: Junge Dermatologen im Berufsverband der deutschen Dermatologen - zur Startseite [ALT+1]](/typo3conf/ext/judermconfig/Resources/Public/Images/Branding/JuDermLogo.png?v=2)